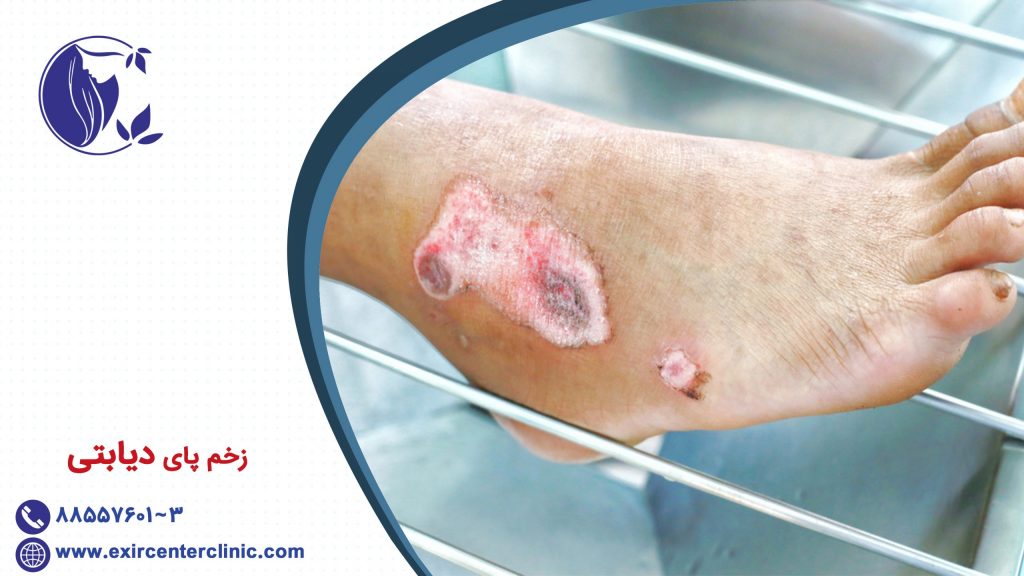
زخم پای دیابتی چگونه درمان میشود؟
زخم پای دیابتی به هر گونه آسیب و پاتولوژی که نتیجه مستقیم دیابت و یا عوارض دراز مدت (و یا مزمن) دیابت در پای بیمار است گفته میشود حضور آسیبهای دیابتی مختلف در پا٬ سندرم پای دیابتی نامیده می شود.
اتیولوژی (سبب شناسی) زخمهای دیابتی شامل موارد بسیاری است. در یک مطالعه، ۶۳٪ زخمهای دیابتی به ۳ مورد نوروپاتی حس محیطی، دفرمیتی (تغییرشکل) و تروما نسبت داده شدهاند که بیشترین پاتولوژی و آسیب در پای بیمار اتفاق میافتد.
جدیترین عوارض دیابت بر پاها شامل موارد زیر است:
- زخمهای دیابتی در پا
- عفونتهای دیابتی در پا
- استئوآرتروپاتی پاها
عوامل خطر زخم پای دیابتی
عوامل خطر موجود در ایجاد این عارضه که جزو فاکتورهای پاتوژن(بیماریزا) هستند شامل مواردی چون جنس مذکر، فقدان حساسیت محافظتی به سبب نوروپاتی، نارسایی شریانی، تغییر شکل پا و تشکیل کالوس در نتیجه فشارهای مرکزی، نوروپاتی و زخمهای دیابتی اتونومیک که منجر به کاهش عرق و خشک شدن پوست میشود، محدود شدن حرکت مفاصل، چاقی، کنترل نکردن گلوکز، پوشش نامناسب پا که منجر به ترک خوردگی پوست میشود، سابقه ابتلا به دیابت بیش از ۱۰ سال، نوروپاتی حسی (این نوروپاتی مانع از انجام مکانیسمهای دفاع طبیعی بدن میشود و بیمار را در معرض آسیبهای عمده یا آسیبهای کوچک و یا مکرر قرار میدهند در حالی که بیمار غالباً این آسیبها را حس نمیکند)، ادم و سابقه مصرف سیگار میشود.
شرایط زیر در پای دیابتی همراه با افزایش خطر قطع عضو است:
- جنسیت مرد
- نوروپاتی محیطی و از دست دادن حس محافظتی
- تغییر در بیومکانیک پا (به همراه نوروپاتی)
- افزایش فشار بر پا و ایجاد میخچه و کالوس (قرمزی و خونریزی در زیر پینه)
- بونیون (برآمدگی غیر طبیعی بر روی سطح داخلی اولین استخوان متاتارس که همراه با تشکیل بورس بوده و موجب جابجایی انگشت بزرگ پا میشود) یا تغییر شکل استخوان انگشتان پا
- بیماری عروق محیطی (کاهش یا نبودن نبض)
- آسیب جدی به ناخن انگشتان پا
مراحل ایجاد زخم پای دیابتی
مراحل تغییر در پوست بر اثر زخم پای دیابتی
- مرحله ۱: پوست قرمز و بافت زیرین آن نرم میشود، قرمزی پوست با یک فشار کوچک ناپدید میگردد.
- مرحله ۲: التهاب، ادم و سفتی بافت زیرین مشهود است.
- مرحله ۳: پوست دچار نکروز شده، چربی دراطراف این منطقه ایجاد میشود و پوست اطراف این لایهها از بین میرود.
- مرحله ۴: چربی زیر پوستی از بین میرود.
- مرحله ۵: بافت نکروزی در اطراف این عضلات بیشتر میشود.
- مرحله ۶: کورتکس استخوان آسیب میبیند و سبب ایجاد استئومیلیت میشود.
- مرحله ۷: التهاب مفصلی عفونی (آرتریت سپتیک)، عفونت پاتولوژیک ارگانها و عفونت خونی از مواردی است که در این مرحله مشاهده میشود.
تشخیص زخم پای دیابتی
رادیوگرافی در اغلب بیماران با زخمهای مزمن و عمیق باید انجام گیرد. اما حساسیت بالایی برای عفونت استخوانی حاد ندارد. هنگامی که حدس بالینی، التهاب استخوانی را مشخص کند و رادیوگرافی منفی باشد، اسکنهای لکوسیتی و استخوانی برای مشخص کردن درگیر بودن استخوان مفید میباشند. اما در بیماران نوروپاتی اسکنهای استخوانی اغلب به دلیل پرخونی یا آتروفی شارکوت Charcot (سندرمی است که با دیستروفی عضلات دست و پا بهدلیل از بین رفتن اعصاب پریفرال، ریشههای عصبی و حتی طناب نخاعی ایجاد میشود) کاذب مثبت در میآیند. در نهایت بیوپسی استخوان برای تشخیص قاطع التهاب استخوانی ضروری به نظر میرسد. وضعیت عروقی باید همیشه مورد ارزیابی قرار گیرد.
معاینه ساده با گرفتن نبض دورسالیس پدیس و پوپلیتهآل، نشانههای خوبی برای اثبات جریان شریانی در پا میباشند سونوگرافی داپلر نیز برای افزایش بررسیهای کلینیکی باید بهکار گرفته شوند. اگر چه با این آزمایشهای نارسایی حاد شریانی قابل ارزیابی نیست، مشورت جراحی عروق زمانی که گمان آشکاری مبنی بر ایسکمی وجود داشته باشد نیز ضروری است.
ارزیابی کامل زخم بسیار مهم است.
این ارزیابی باید اتیولوژی زخم را مشخص نماید و بررسی کند که آسیب ایسکمیک، نوروپاتیک و یا نوروایسکمیک است. عدم درک فشار نوروپاتی حسی پریفرال (محیطی) و فقدان حساسیت محافظتی است.






بدون دیدگاه